Dekubitus-Versorgung
Dekubitusgeschwüre werden auch als Wundliegegeschwüre oder Druckulzera bezeichnet. Sie treten auf, wenn die Haut und das darunter liegende Gewebe geschädigt werden. In sehr schweren Fällen kann auch der darunter liegende Muskel und Knochen geschädigt werden.
Menschen, die Teile ihres Körpers oder ihren ganzen Körper aufgrund von Erkrankungen, Paresen oder fortgeschrittenen Alters nicht bewegen können, entwickeln häufig Dekubitus.
Wie häufig tritt Dekubitus auf?
Wundliegen ist ein weit verbreitetes und oft unterschätztes Gesundheitsproblem. Im Vereinigten Königreich z. B. entwickeln Schätzungen zufolge 4 % – 10 % aller Patienten, die ins Krankenhaus eingeliefert werden, mindestens einen Dekubitus. Bei älteren Menschen mit Bewegungseinschränkungen kann die Zahl auf bis zu 70 % steigen.
Auch bei bester medizinischer Versorgung und Pflege kann Dekubitus bei besonders anfälligen Menschen schwer zu verhindern sein.
Prognose
In einigen Fällen stellt Dekubitus eine geringe Belastung dar, die einfach behandelt werden kann. Manchmal jedoch kann er großflächige Hautschädigungen verursachen und zu lebensbedrohlichen Infektionen führen, wie zum Beispiel bei einer weitreichende Blutinfektion (Sepsis) oder dem Absterben von Gewebe (Gangrän).
Es gibt zwei besonders wichtige Ziele bei der Behandlung von Menschen, die besonders anfällig für die Entwicklung von Dekubitus sind. Diese sind:
- der Versuch, die Entwicklung von Dekubitus durch das Verwenden von speziellen Verbänden und Ausrüstung und regelmäßiges Verändern der Position des Patienten zu verhindern
- bereits existierende Wundliegegeschwüre mit Reinigung und der Anwendung von Antibiotika, besserer Ernährung und, in Schwerstfällen, Operationen zu behandeln
Die Stellen, die für die Entwicklung von Dekubitus am anfälligsten sind, sind die Körperteile mit geringem Körperfettanteil, die nicht direkt auf einer Auflagefläche sind, wie einem Bett oder Rollstuhl.
Wenn Sie beispielsweise bettlägerig sind, besteht die Gefahr, dass Sie an folgenden Stellen Dekubitus entwickeln:
- Schultern oder Schulterblätter
- Ellbogen
- Hinterkopf
- Helix
- Knie, Knöchel, Fersen oder Zehen
- Unterrücken oder Hüftknochen
- Genitalien (bei Männern)
- Brust (bei Frauen)
Wenn Sie Rollstuhlfahrer sind, besteht das Risiko einer Entwicklung von Dekubitus an folgenden Stellen:
- Gesäß
- Steißbein (kleiner Knochen am unteren Ende Ihrer Wirbelsäule)
- Wirbelsäule
- Schulterblätter und
- Rückseite der Arme und Beine
Klassifizierung von Dekubitusgeschwüren
Fachkräfte im Gesundheitswesen verwenden ein System zur Klassifizierung, um die Schwere des Dekubitus zu beschreiben. Diese Kategorien werden im Folgenden beschrieben.
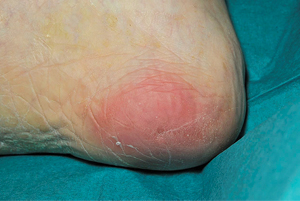
Ein Dekubitus ersten Grades ist der Typ von Ulkus, der am oberflächlichsten ist. Die betroffene Hautregion scheint verfärbt, rot bei weißen Menschen, lila oder blau bei Menschen mit einer dunkleren Haut. Bei einem Dekubitus ersten Grades bleibt die Haut intakt, ist aber eventuell schmerzhaft, juckt oder fühlt sich entweder warm, schwammartig oder verhärtet an.
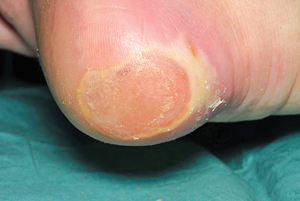
Kategorie Zwei
Bei einem Dekubitus zweiten Grades ist ein Teil der Oberhaut (Epidermis) oder die tiefere Hautschicht (Dermis) geschädigt, was zu Hautverlust führt.
Das Ulkus sieht wie eine offene Wunde oder Blase aus.
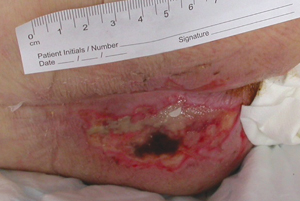
Kategorie Drei
Bei einem Dekubitus dritten Grades tritt ein Verlust aller Hautschichten auf, das darunter liegende Gewebe ist ebenfalls geschädigt. Die darunter liegenden Muskeln und Knochen sind nicht geschädigt.
Das Ulkus sieht wie eine tiefe, höhlenartige Wunde aus.
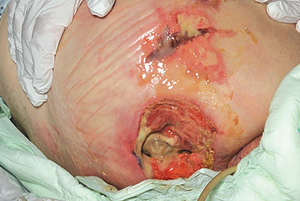
Kategorie Vier
Ein Dekubitus vierten Grades ist die schwerste Form eines Ulkus. Die Haut ist stark geschädigt und das umliegende Gewebe beginnt abzusterben (Gewebsnekrose). Die darunter liegenden Muskeln oder Knochen können ebenfalls geschädigt sein.
Menschen mit einem Ulkus vierten Grades haben ein hohes Risikos für eine Entwicklung einer lebensbedrohlichen Infektion.
Sehen Sie sich unsere Dynamic Range an, um eine geeignete Matratze zu finden
Da Dekubitus ein komplexes Gesundheitsproblem darstellt, das aufgrund vieler zusammenhängender Faktoren auftritt, wird die Behandlung eventuell von einem Pflegeteam durchgeführt, das aus vielen verschiedenen Fachkräften im Gesundheitswesen besteht. Diese Art von Team wird auch multidisziplinäres Team genannt (MDT).
Mögliche Mitglieder eines MDT sind beispielsweise:
- Krankenschwestern
- ein Berater bei Problemen mit Inkontinenz
- ein Sozialarbeiter
- ein Physiotherapeut
- ein Ernährungswissenschaftler
- ein Urologe (ein Arzt, der auf die Behandlung von Erkrankungen der ableitenden Harnwege spezialisiert ist)
- ein Gastroenterologe (ein Arzt, der auf die Behandlung von Darmerkrankungen spezialisiert ist)
- ein Facharzt für plastische Chirurgie
- ein Facharzt für orthopädische Chirurgie (ein Chirurg, der auf die Behandlung von Erkrankungen der Gelenke und Knochen spezialisiert ist) und
- ein Facharzt für Neurochirurgie (ein Chirurg, der auf die Behandlung von Erkrankungen des Gehirns und Nervensystems spezialisiert ist)
Wechsel der Position
Regelmäßiges Bewegen des Körpers und Verändern der Liegeposition ist eine der besten Möglichkeiten, um die Entwicklung von Dekubitus zu verhindern und den Druck auf Dekubitusgeschwüre ersten und zweiten Grades zu verringern.
Sobald Ihre Risikoanalyse abgeschlossen ist, wird ihr Pflegeteam einen “Umlagerungszeitplan” erstellen, in dem stehen wird, wie oft ihre Position gewechselt werden muss. Bei manchen Menschen kann das alle 15 Minuten sein, während es bei anderen nur alle zwei Stunden notwendig ist.
- Eine Krankenschwester oder ein Physiotherapeut wird Sie möglicherweise auch über folgende Punkte beraten und aufklären:
- korrekte Sitz- und Liegepositionen
- wie Sie Ihre Sitz- und Liegepositionen anpassen können
- wie oft Sie sich bewegen oder bewegt werden müssen
- wie Sie am besten Ihre Füße stützen können
- wie Sie eine gute Körperhaltung wahren können und
- spezielle Geräte, die Sie verwenden sollten, und wie Sie diese verwenden sollen
Matratzen und Kissen
Eine Auswahl an speziellen Matratzen und Kissen ist erhältlich, die genutzt werden können, um den Druck auf die anfälligen Körperteile zu verringern. Ihr Pflegeteam wird erörtern, welche Arten von Matratzen und Kissen am besten für Sie geeignet sind.
Menschen, bei denen man von einem hohen Risiko für die Entwicklung von Dekubitus ausgeht, oder die bereits ein Dekubitus ersten oder zweiten Grades haben, profitieren meist von speziell entwickelten Schaummatratzen, die den Druck auf den Körper verringern.
Menschen mit einem Dekubitus dritten oder vierten Grades benötigen eine fortgeschrittenere Matratze oder Bettsystem. Es gibt beispielsweise Matratzen, die mit einer konstanten Luftströmung verbunden sein können, die automatisch reguliert wird, um den Druck bei Bedarf zu verringern.
Verbände
Speziell entwickelte Wundverbände und andere Verbände sind erhältlich, die verwendet werden können, um Dekubitus zu vermeiden und den Heilungsprozess zu beschleunigen.
Hier einige Beispiele für diese Arten von Wundverbänden:
- Hydrokolloidverbände – Wundverbände, die ein spezielles Gel enthalten, welches das Wachstum neuer Hautzellen im Ulkus fördert und gleichzeitig das umliegende Hautareal gesund hält und die Wunde trocken, sowie
- Alginatverbände – Wundverbände, die aus Seetang hergestellt werden und Natrium und Kalzium enthalten, die bekanntlich den Heilungsprozess beschleunigen.
Lokaltherapie
Lokaltherapien, wie Cremes oder Salben, können eingesetzt werden, um den Heilungsprozess zu beschleunigen und gleichzeitig weitere Schädigung des Gewebes zu vermeiden. Ein chemisches Mittel, bekannt als sauerstofffreier Radikalfänger, kann Zellschädigung auf der genetischen Ebene verhindern.
Antibiotika
Wenn Sie einen Dekubitus haben, werden Ihnen vielleicht Antibiotika verabreicht, um eine bakterielle Infektion zu vermeiden, und als Vorsichtsmaßnahme, um eine Zweitinfektion zu vermeiden.
Antiseptische Cremes können auch direkt auf alle Dekubitusgeschwüre aufgetragen werden, um jegliche Bakterien abzutöten.
Ernährung
Bestimmte Nahrungsergänzungsmittel, wie z. B. Proteine, Zink und Vitamin C, haben nachweislich den Heilungsprozess beschleunigt. Wenn Ihre Ernährung einen Mangel an diesen Vitaminen und Mineralien aufweist, kann Ihre Haut anfälliger sein für die Entwicklung von Dekubitus.
Daher werden Sie vielleicht an einen Ernährungswissenschaftler verwiesen, damit ein passender Ernährungsplan für Sie aufgestellt werden kann.
Wundausschneidung
In manchen Fällen ist es nötig, abgestorbenes Gewebe vom Dekubitus zu entfernen, um den Heilungsprozess anzuregen. Dies wird Wundausschneidung genannt.
Wenn es nur wenig abgestorbenes Gewebe gibt, kann es eventuell durch die Anwendung von speziell entwickelten Wundheilverbänden und Leim entfernt werden.
Größere Mengen an abgestorbenem Gewebe können durch mechanische Mittel entfernt werden. Einige mechanische Wundausschneidungstechniken sind:
- Reinigung und Druckspülung – hier wird das abgestorbene Gewebe durch einen Hochdruckwasserstrahl entfernt
- Ultraschall – hier wird das abgestorbene Gewebe durch niederfrequente Energiewellen entfernt und
- Laser – hier wird abgestorbenes Gewebe durch einen gebündelten Lichtstrahl entfernt.
Madentherapie
Madentherapie – auch bekannt als Larventherapie – ist eine alternative Methode zur Wundausschneidung. Maden sind ideal für die Wundausschneidung, da sie sich von abgestorbenem und infiziertem Gewebe ernähren, ohne das gesunde Gewebe zu berühren. Sie tragen auch zur Infektionsbekämpfung bei, durch die Freigabe von Substanzen, die Bakterien abtöten und den Heilungsprozess anregen.
Bei der Madentherapie werden die Maden in einen Wundheilverband gelegt, das Areal wird dann mit Verbandmull bedeckt. Nach einigen Tagen wird der Wundheilverband abgenommen und die Maden entfernt.
Operation
Manchmal kann ein Dekubitus dritten oder vierten Grades nicht abheilen, sodass eine Operation nötig ist, um die Wunde zu schließen und weitere Gewebeschäden zu vermeiden.
Eine weit verbreitete Operationstechnik für die Behandlung von Dekubitus ist die Lappenplastik. Bei dieser Technik verwendet der Chirurg ein Skalpell, um das abgestorbene Gewebe vom Ulkus zu entfernen. Ein Haut- oder Muskellappen wird dann von einem anderen Teil des Körpers verwendet, um das Ulkus zu schließen.
Lappenplastik kann schwierig sein und wird oft durch die Tatsache erschwert, dass die meisten Menschen, die sich dieser Prozedur unterziehen, bereits einen schlechten Gesundheitszustand haben. Infolge dieser Risikofaktoren gibt es viele mögliche Komplikationen nach dieser Operation, inklusive:
- Infektion
- Absterben des Gewebes des implantierten Lappens
- Muskelschwäche
- Blasen
- Wiederauftreten von Dekubitus
- Blutinfektion
- Infektion des Knochens
- innere Blutungen
- Abszesse und
- tiefe Venenthrombosen
Trotz des hohen Risikos von Komplikationen ist eine Operation oft eine klinische Notwendigkeit, um lebensbedrohliche Komplikationen durch Dekubitus zu vermeiden, wie beispielsweise eine Blutvergiftung oder Gangrän.